Augenheilkunde
Netzhauterkrankungen
Die Netzhaut, oder auch Retina (lat. rete, "Netz") genannt, ist die lichtempfindliche Schicht am hinteren Augenabschnitt. Sie besteht aus mehreren hundert Millionen Nervenzellen, die äußerst anspruchsvoll und höchst sensibel sind. Durch die Netzhaut nehmen wir unsere Umwelt wahr, erkennen Farben, Kontraste und Bewegungen.
Jede Erkrankung oder anderweitige Schädigung der Netzhautfunktionen haben einen unmittelbaren Einfluss auf das Sehvermögen. Sie führen häufig zu gravierenden Beeinträchtigungen des Sehens, wie dem Verlust des Scharfsehens bis zur Erblindung, insbesondere wenn die empfindliche Netzhautmitte, die Makula, betroffen ist. Auch der Glaskörper, der zwischen Linse und Netzhaut liegt, steht in enger Verbindung zu Netzhauterkrankungen, da er alters- oder krankheitsbedingt Schaden nehmen kann. Es gibt zahlreiche Erkrankungen der Netzhaut mit unterschiedlichen Ursachen und Behandlungen.
Als Leiter unserer Netzhaut-Abteilung gilt Herr Prof. Harald Schilling deutschlandweit als Netzhaut-Spezialist. Mit über 1.000 chirurgischen und ca. 7.000 ambulant-operativen Eingriffen pro Jahr bringen Herr Prof. Schilling und sein engagiertes Fachärzteteam ein Höchstmaß an Kompetenz mit. Diese Erfahrung in Kombination mit den modernsten Techniken zur Diagnostik und Therapie gewähren Ihnen die bestmögliche Behandlung für Sie als Patient am St.-Johannes-Hospital.
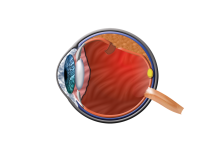
Bei der Netzhautablösung kommt es zu einer punktuellen Abhebung der Netzhaut von der darunterliegenden Gewebeschicht. Die akute Netzhautablösung ist ein schwerer augenärztlicher Notfall und erfordert eine sofortige Behandlung. Netzhautablösungen bedrohen das Augenlicht unmittelbar und führen unbehandelt fast immer zu einem gravierenden Verlust der Sehkraft, unter Umständen bis hin zur Erblindung.
Symptome
Eine Netzhautablösung führt zu Reizungen der hochsensiblen Sinneszellen. Diese Irritationen werden als Lichtblitze wahrgenommen, selbst bei geschlossenen Augen. Häufig kommt es zu winzigen Blutungen, die der Patient als schwarze Punkte oder Rußregen sieht. In fast allen Fällen führt die Netzhautablösung zu einem Gesichtsfeldausfall, der den Patienten als zunehmender Schleier oder Vorhang auffällt. Wenn die Netzhautabhebung die Stelle des schärfsten Sehens, die Makula, betrifft, ist kein scharfes Sehen mehr möglich.
Ursachen
In den meisten Fällen sind es altersbedingte Schrumpfungsprozesse im Augeninnern, die zunächst ein kleines Loch oder einen Riss in der Netzhaut verursachen. In der Folge dringt Flüssigkeit unter die Netzhaut, so dass diese sich ablöst. Deutlich seltener entstehen Risse und Löcher durch die Bildung von Bindegewebssträngen im Auge, infolge einer Zuckerkrankheit, nach Verletzungen oder Entzündungen im Auge.
Diagnostik
Eine Netzhautablösung lässt sich gut erkennen. Meist reicht schon der Blick auf den Augenhintergrund im Rahmen einer Augenhintergrundspiegelung oder Kontaktglasuntersuchung. Falls Einblutungen des Glaskörpers oder Trübungen der Linse die Sicht auf den Augenhintergrund erschweren, führen wir eine Ultraschalluntersuchung durch.
Behandlung
Die Netzhautablösung erfordert eine sofortige Behandlung. Dazu stehen uns je nach Befund die Lasertherapie (Verödung der Löcher/Risse) oder die Kryokoagulation (Vereisung) und operative Maßnahmen wie die Plombenaufnähung, das Anlegen eines Silikon-Gummibandes (Cerclage) und die Vitrektomie zur Verfügung. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Weitere Informationen zu Ursachen, Diagnostik und Therapie der Netzhautablösung finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.

Die altersbedingte Makuladegeneration ist eine Netzhauterkrankung an der Makula, der Stelle des schärfsten Sehens. Die Erkrankung führt im fortgeschrittenen Stadium zu einer deutlichen Sehminderung, die das Erkennen von Gesichtern oder Lesen unmöglich machen kann. Selten jedoch kommt es zu einer kompletten Erblindung. Die AMD zählt zu den häufigsten Ursachen für schlechtes Sehen. In Deutschland sind ca. 4 Millionen Menschen davon betroffen.
Symptome
Eine AMD verläuft zu Beginn meist schmerzlos und unbemerkt. Folgende Anzeichen können allerdings einen Hinweis auf eine Netzhauterkrankung geben:
• Verzerrtsehen
• Vermindertes Kontrast- und Farbsehen
• Blendungsempfindlichkeit
• Dunkler Fleck in der Sehfeldmitte
Formen
Die AMD tritt in zwei unterschiedlichen Formen auf. Bei der deutlich häufigeren Variante, der „Trockenen Makuladegeneration“ bilden sich unter der Netzhaut kleine gelbliche Ablagerungen. Die trockene AMD schreitet nur langsam voran und führt erst im Spätstadium zu einer deutlichen Sehverschlechterung. Aus der trockenen Form kann sich eine „Feuchte Makuladegeneration“ entwickeln, bei welcher Blutgefäße in die Netzhaut einwachsen und Blutungen oder Schwellungen an der Makula entstehen. Die feuchte Form weist einen deutlich aggressiveren Krankheitsverlauf auf.
Ursachen
Die altersbedingte Makuladegeneration tritt mit höherem Lebensalter oder bei genetischer Vorbelastung häufiger auf, da die Verlangsamung des Stoffwechsels der Hauptauslöser ist. Darüber hinaus wirken sich auch andere Risikofaktoren auf die Entstehung und die Ausprägung einer AMD aus, so z.B. Bluthochdruck oder Arteriosklerose.
Diagnostik
Unsere Augenklinik verfügt über hochmoderne Technik und bietet das gesamte Spektrum der diagnostischen Möglichkeiten. Alle Untersuchungen sind weitgehend schmerzfrei und wenig belastend. Eine erste Einschätzung ergibt sich aus dem Blick auf den Augenhintergrund mit Hilfe eines speziellen Mikroskops (Ophthalmoskopie). Eine Gefäßdarstellung des Auges mit Kontrastmittel (Fluoreszenzangiographie) und dreidimensionale Aufnahmen der Netzhautschichten mit einer hochpräzisen Kamera (OCT) dienen der weiteren Feindiagnostik.
Behandlung
Während es für die trockene Makuladegeneration zur Zeit noch keine medizinische Behandlung gibt, stehen uns für die feuchte AMD verschiedene Behandlungsformen zur Verfügung. Je nach Befund empfehlen wir u.a. die intravitreale Injektion oder eine Laserverödung. Ziel dieser Therapien ist es, das Wachstum neuer krankhafter Blutgefäße zu stoppen. Unser therapeutisches Angebot ist breit gefächert und unterliegt den modernsten Methoden. Auch Nahrungsergänzungsmittel können den Krankheitsverlauf positiv beeinflussen. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Weitere Informationen zu Ursachen, Diagnostik und Therapie der Makuladegeneration finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.

Die diabetische Retinopathie (DR) ist eine durch die Zuckerkrankheit Diabetes mellitus hervorgerufene Gefäßerkrankung der Netzhaut. Erhöhte Blutzuckerwerte können über einen längeren Zeitraum die Schädigung kleiner Blutgefäße verursachen und führen zu einer gravierenden Sehbeeinträchtigung, bis hin zur Erblindung. Diabetiker haben ein 10-20-fach höheres Erblindungsrisiko als die Normalbevölkerung.
Formen
Wir unterscheiden bei diesem Krankheitsbild zwei Formen. Bei der „nichtproliferativen Retinopathie“ beschränken sich die Gefäßveränderungen auf die Netzhaut. Hierbei wuchern die Blutgefäße noch nicht und dehnen sich nicht aus. Aus dieser Form kann sich die „proliferative Retinopathie“ entwickeln, bei der sich neue, instabile Blutgefäße in der Netzhaut bilden, die wuchern und einreißen. Eine Sonderform ist die „Diabetische Makulopathie“. Kennzeichnend ist hierbei, dass die krankhaft veränderten Blutgefäße die Makula in der Netzhautmitte betreffen, die Stelle des schärfsten Sehens.
Symptome
Im Stadium der nichtproliferativen Retinopathie bemerkt der Patient häufig weder Schmerzen noch Sehstörungen. Folgende Anzeichen können allerdings einen Hinweis auf eine Retinopathie geben:
• „Grauer Vorhang“ im Gesichtsfeld
• Dunkle Flecken oder „rote Schleier“
• Verschwommenes, verzerrtes und unscharfes Bild
• Verlust des Kontrast- und/oder Farbsehens
Ursachen
Da es sich um eine Folgeerkrankung des Diabetes mellitus handelt, liegt die Hauptursache in der Diabeteserkrankung. Die beste Prävention ist eine optimale und frühzeitig beginnende Stoffwechseleinstellung, damit eine Retinopathie gar nicht erst auftritt. Regelmäßige Kontrolluntersuchungen beim Augenarzt sollte jeder Diabetiker in Anspruch nehmen.
Diagnostik
Unsere Augenklinik verfügt über hochmoderne Technik und bietet das gesamte Spektrum der diagnostischen Möglichkeiten. Alle Untersuchungen sind weitgehend schmerzfrei und wenig belastend. Eine erste Einschätzung ergibt sich aus dem Blick auf den Augenhintergrund mit Hilfe eines speziellen Mikroskops (Ophthalmoskopie). Eine Gefäßdarstellung des Auges mit Kontrastmittel (Fluoreszenzangiographie) und dreidimensionale Aufnahmen der Netzhautschichten mit einer hochpräzisen Kamera (OCT) dienen der weiteren Feindiagnostik.
Behandlung
Die diabetische Retinopathie ist nicht heilbar. Umso entscheidender ist jedoch, die Erkrankung frühzeitig zu erkennen und zu behandeln. Voraussetzung für den Erfolg der Therapie ist die Behandlung der Grunderkrankung, dem Diabetes mellitus. Die nicht proliferative Retinopathie im Anfangsstadium kann sich bei guter Stoffwechseleinstellung zurückbilden. Entwickelt sich daraus allerdings eine diabetische Makulopathie oder eine proliferative Retinopathie, dann sind weitere Therapiemaßnahmen erforderlich, wie häufig die Glaskörperinjektion, um das unerwünschte Wachstum der Blutgefäße zu stoppen. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Weitere Informationen zu Ursachen, Diagnostik und Therapie der Diabetischen Retinopathie finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.

Unter einem Gefäßverschluss versteht man die teilweise oder vollständige Verstopfung von Venen und Arterien des Auges. Die Arterien transportieren das sauerstoffreiche Blut vom Herzen in die Organe, während das sauerstoffarme Blut durch die Venen wieder zum Herzen zurückfließt. Wenn es zu einem Verschluss kommt, wird der Blutfluss gestört oder vollständig unterbrochen. Durch die Stauung wird das Sehvermögen zunehmend geschädigt, in Ausnahmefällen kann sie allerdings auch innerhalb von wenigen Stunden zur einer Erblindung führen.
Ursachen
Gefäßverschlüsse im Auge entstehen entweder dadurch, dass sich Ablagerungen bilden oder die Gefäße eingeengt werden. Die Ursachen für einen sogenannten „Augeninfarkt“ oder eine Augenvenenthrombose sind fast identisch mit denen anderer Gefäßverschlüsse, die beispielsweise zu einem Herzinfarkt oder einem Schlaganfall führen. In den meisten Fällen stehen Blutgefäßverschlüsse in einem direkten Zusammenhang mit anderen Grunderkrankungen wie Bluthochdruck oder Diabetes mellitus.
Symptome
Gefäßverschlüsse im Auge (Thrombose, Embolie) sind mit Sehverschlechterungen verbunden, aber sie verursachen keine Schmerzen. Typischerweise handelt es sich um einen schleichenden Vorgang. Die Patienten bemerken zumeist eine einseitige Beeinträchtigung der Sehschärfe. Möglich ist auch, dass das Gesichtsfeld ganz oder teilweise dunkel oder schwarz erscheint.
Diagnostik
Unsere Augenklinik verfügt über hochmoderne Technik und bietet das gesamte Spektrum der diagnostischen Möglichkeiten. Alle Untersuchungen sind weitgehend schmerzfrei und wenig belastend. Eine erste Einschätzung ergibt sich aus dem Blick auf den Augenhintergrund mit Hilfe eines speziellen Mikroskops (Ophthalmoskopie). Eine Gefäßdarstellung des Auges mit Kontrastmittel (Fluoreszenzangiographie) und dreidimensionale Aufnahmen der Netzhautschichten (OCT) dienen der weiteren Feindiagnostik. Zusätzlich können Untersuchungen des Herz –Kreislaufsystems sinnvoll sein, wie z.B. eine Langzeitblutdruckmessung, um tageszeitliche Blutdruckschwankungen festzustellen oder eine Bildgebung der Herzkranzgefäße.
Behandlung
Ziel ist eine Verbesserung oder zumindest eine Stabilisierung des Sehvermögens. Die Behandlung hängt von Ausmaß der Netzhautschädigung ab. Handelt es sich um einen Arterienverschluss werden zunächst Medikamente zur Augeninnendrucksenkung und zur Auflösung der Verstopfung verabreicht. Blutdrucksenkende und -verdünnende Mittel können ergänzend zum Einsatz kommen. Dadurch soll die Stauung aufgelöst und die Durchblutung der Netzhaut wiederhergestellt werden. Alle Behandlungen sind schonend und schmerzfrei! Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Weitere Informationen zu Ursachen, Diagnostik und Therapie von Gefäßverschlüssen am Auge finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.

Bei dieser Netzhauterkrankung, auch Macular Pucker genannt, lagern sich zunehmend Zellen an der Grenzfläche zwischen der Netzhaut und dem Glaskörper ab, der als gelartige Substanz das Augeninnere ausfüllt. Im Laufe der Zeit bilden Ablagerugen ein dünnes Häutchen auf der Netzhautoberfläche. Diese krankhaft gebildete Membran kann wiederum schrumpfen, so dass sich die darunterliegende Netzhaut verzieht oder sie winzig kleine Falten auf der Netzhaut wirft. Oft verdickt sich dort die Netzhaut und lagert Wasser ein. Die epiretinale Gliose tritt meistens im Alter von über 50 Jahren auf und schreitet nur sehr langsam fort. Eine spontane Heilung ist selten, jedoch nicht ausgeschlossen.
Symptome
Die Auswirkungen auf das Sehvermögen sind höchst unterschiedlich und umfassen das Spektrum von symptomlos bis zur spürbaren Beeinträchtigung in Form von verzerrtem oder verschwommenen
Sehen und der Wahrnehmung von Doppelbildern. Wenn sich das unerwünschte Häutchen über der Makula bildet, d.h. an der Stelle des schärfsten Sehens, führt dies zu einem gräulichen Fleck im Zentrum des Gesichtsfeldes.
Ursachen
Die epiretinale Gliose tritt bei den meisten Patienten altersbedingt und ohne erkennbare Ursachen auf. In selteneren Fällen ist sie eine Folge von vorangegangenen Erkrankungen oder Operationen am Auge. Entzündliche Erkrankungen oder Gefäßverschlüsse am Auge wie auch Diabetes mellitus können ebenfalls zur Entstehung einer Gliose beitragen.
Diagnostik
Unsere Augenklinik verfügt über hochmoderne Technik und bietet das gesamte Spektrum der diagnostischen Möglichkeiten. Alle Untersuchungen sind weitgehend schmerzfrei und wenig belastend. Eine erste Einschätzung ergibt sich aus dem Blick auf den Augenhintergrund mit Hilfe eines speziellen Mikroskops (Ophthalmoskopie). Die dreidimensionale Darstellung der Netzhautschichten mit einer hochpräzisen Kamera (OCT) dient der weiteren Feindiagnostik.
Behandlung
Nicht jede epiretinale Gliose muss behandelt werden. Wird die Sehbeeinträchtigung nicht als störend empfunden, reicht es zunächst, den Verlauf zu beobachten und abzuwarten. Bei Patienten mit spürbarer Sehbeeinträchtigung kommt nur eine Operation in Betracht. In unserer Netzhautambulanz behandeln wir die epiretinale Gliose mit der hochmodernen und präzisen Vitrektomie und entfernen dabei die Netzhautmembran. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Weitere Informationen zu Ursachen, Diagnostik und Therapie der Diabetischen Retinopathie finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.
Die Makula ist ein im Durchschnitt ca.3-5mm großes Areal im Zentrum der Netzhaut und für das scharfe Sehen verantwortlich. In dieser eng umschriebenen Region ist die Dichte an Sinneszellen, die das ins Auge einfallende Licht aufnehmen und weiterleiten, besonders hoch. Ein Makulaforamen ist ein Loch oder Defekt an eben dieser Stelle des schärfsten Sehens. Schädigungen im Bereich der Makula haben deshalb immer gravierende Folgen für unser Sehvermögen. Makulaforamina treten in sehr unterschiedlicher Ausprägung auf. Das Spektrum reicht von einer lochartigen Vertiefung (Pseudoforamen) ohne Zerstörung des Gewebes bis hin zu einem durchgreifenden Loch in der Netzhaut. Beim Schichtforamen sind dagegen nur die oberen Zellschichten der Netzhaut geschädigt.

Symptome
Erst bei einem ausgeprägten Makulaforamen treten deutliche Sehbeschwerden auf, die sich in einem unscharfen und verzerrten Bild im Zentrum des Gesichtsfeldes darstellen. Häufig nehmen die Patienten einen zentralen dunklen Fleck wahr, so dass das Lesen unmöglich werden kann.
Ursachen
Das Makulaforamen wird durch Zugkräfte im Glaskörper, einer gelartigen Substanz im Augeninnern, hervorgerufen. Da der Glaskörper an der Netzhaut anhaftet, kommt es bei dem altersbedingten Schrumpfungsprozess des Augeninneren zu Zugkräften, die an der Netzhaut zerren. Dieser Prozess kann Löcher und Gewebedefekte der Netzhaut nach sich ziehen. Makulaforamina entwickeln sich meist langsam über Wochen.
Diagnostik
Unsere Augenklinik verfügt über hochmoderne Technik und bietet das gesamte Spektrum der diagnostischen Möglichkeiten. Alle Untersuchungen sind weitgehend schmerzfrei und wenig belastend. Eine erste Einschätzung ergibt sich aus dem Blick auf den Augenhintergrund mit Hilfe eines speziellen Mikroskops (Ophthalmoskopie). Eine Gefäßdarstellung des Auges mit Kontrastmittel (Fluoreszenzangiographie) und dreidimensionale Aufnahmen der Netzhautschichten mit einer hochpräzisen Kamera (OCT) dienen der weiteren Feindiagnostik. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Therapie
Es gibt keine konservative Behandlung mit Augentropfen oder Tabletten zur Behandlung bei einem Makula-Foramen. Die einzige Therapieoption besteht in einer Operation des Makuladefektes. Allerdings bedarf nicht jedes Makulaforamen einer Therapie. Sind die Sehbeeinträchtigungen gering und werden von dem Patienten nicht als störend empfunden, ist es durchaus sinnvoll, auf einen Eingriff zu verzichten und den weiteren Verlauf abzuwarten.
Weitere Informationen zu Ursachen, Diagnostik und Therapie des Makulaforamen finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.
Zur Diagnostik der Netzhauterkrankungen steht uns am St.-Johannes-Hospital ein breites Spektrum an modernsten und hochspezialisierten Untersuchungsmethoden zur Verfügung. Erst durch eine exakte Analyse des Augenhintergrundes und der Durchblutungssituation im Auge ist das spezifische Krankheitsbild einzuschätzen, so dass wir die Indikation zu einer optimalen Behandlung stellen und Aussagen zum individuellen Verlauf machen können. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Dies sind die gängigsten Verfahren, die wir zur Untersuchung der Netzhaut routinemäßig einsetzen:
• Spiegelung der Netzhaut (Ophthalmoskopie)
• Gefäßdarstellung mit Kontrastmittel (Fluoreszenz-Angiographie)
• Dreidimensionale Bildgebung der Netzhautschichten (Optische Kohärenztomographie)
• Ultraschalluntersuchung
All diese Untersuchungsmethoden sind als nicht-invasive Verfahren schonend und schmerzfrei.
Weitere Informationen zu den Untersuchungsmöglichkeiten bei Netzhauterkrankungen finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.
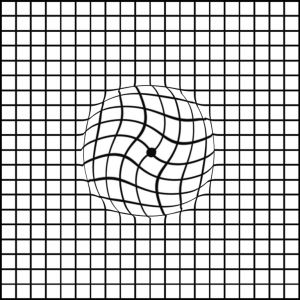
Mit einem einfachen, schnellen Test können Sie selbst feststellen, ob bei Ihnen Hinweise auf eine Netzhauterkrankung vorliegen.
Erkennen Sie Verzerrungen oder einen zentralen Gesichtsfeldausfall?
Die Anleitung zum Selbsttest mit dem Amslergitter finden Sie hier in der Bildschirm-Version oder in der Smartphone-Version.

Wir verfügen auf dem diagnostischen ebenso wie auf dem operativen Sektor über einen technischen Standard, der allen Ansprüchen an eine hochmoderne Augenklinik gerecht wird. In der Netzhautabteilung des St.-Johannes-Hospitals können wir jede notwendige Operation am Auge durchführen. Die Operationen erfolgen unter strengen Hygienevorschriften und unter ständiger Überwachung Ihrer Herz-Kreislauf-Funktionen. Unter der Leitung von Prof. Harald Schilling garantieren wir in der Augenklinik des St.-Johannes-Hospitals ein Höchstmaß an Qualität und Erfahrung.
Das sind die häufigsten Operationsverfahren, die wir in unserer Klinik routinemäßig an der Netzhaut durchführen:
• Intravitreale Injektion (Einspritzen von Medikamenten in den Glaskörper)
• Vitrektomie (Entfernung des Glaskörpers)
• Laserkoagulation (Verödung mit dem Laser)
• Kryokoagulation (Vereisung mit Kältesonde)
• Plombenaufnähung
• Anlegen einer Cerclage
Weitere Informationen zu den einzelnen Operationen erhalten Sie hier.
Abhängig vom augenärztlichem Befund, der individuellen Situation und den Wünschen des Patienten kommen folgende Möglichkeiten einer Netzhautoperation in Betracht:
• Als ambulante Operation
• Als stationäre Operation (Aufenthalt je nach Eingriff 2-5 Tage)
• Mit örtlicher Betäubung mittels Augentropfen
• „Im Schlaf“ (unter Vollnarkose)
Das sollten Sie nach einer Netzhautoperation vermeiden:
• Das Tragen von Lasten
• Langes Bücken
• Das Reiben Ihres Auges
• Augenkontakt mit Schmutz und Flüssigkeiten
• Ruckartige Bewegungen und Erschütterungen
• In der ersten Zeit anstrengende Tätigkeiten wie z.B. Lesen
• Befindet sich Gas im Auge keine Gebirgsfahrten oder Flugreisen
• Bauchlage beim Schlafen